Σκεφτείτε την παροχή φροντίδας υγείας που μπορεί να λάβει ένας ασθενής σαν το ηλεκτρομαγνητικό φάσμα. Η κάθε «συχνότητα» να αντιπροσωπεύει μια διαφορετική δομή περίθαλψης. Ο κάθε επαγγελματίας υγείας ανάλογα με το επίπεδο στο οποίο εργάζεται «βλέπει» ένα μόνο κομμάτι της πορείας του ασθενούς μέσα στο σύστημα υγείας. Σκεφτείτε τώρα ένα λάθος που μπορεί να ξεκινήσει π.χ. από τη συνταγογράφηση ενός φαρμάκου χρόνιας πάθησης – η γλιμεπιρίδη 2mg έγινε εκ παραδρομής γλιμεπιρίδη 4mg. Αυτή η αστοχία μπορεί να οδηγήσει μέχρι και σε νοσηλεία στο νοσοκομείο. Το ερώτημα είναι αν μπορείτε να προβλέψετε με σιγουριά αν θα εντοπιστεί, πότε θα εντοπιστεί, από ποιον και σε ποια «συχνότητα» του φάσματος. Με άλλα λόγια, υπάρχουν σαφώς καθορισμένες δικλείδες ασφαλείας στην παροχή φροντίδας που προστατεύουν τον ασθενή από σφάλματα και που εξασφαλίζουν την ομαλή μετάβαση από την μια δομή περίθαλψης στην άλλη;

Σε διάφορες χώρες του εξωτερικού ασχολήθηκαν από πολύ νωρίς με το θέμα της ασφάλειας των ασθενών, ειδικά όταν αντιλήφθηκαν το μέγεθος του προβλήματος: Το 1999 στις ΗΠΑ, η μελέτη “To err is human”1 του Institute of Medicine έδειξε ότι 44.000 με 98.000 άνθρωποι πεθαίνουν στα αμερικάνικα νοσοκομεία εξαιτίας ιατρικών λαθών που θα μπορούσαν να έχουν αποφευχθεί. Αντίστοιχα, στο Ηνωμένο Βασίλειο, το κόστος των ιατρικών λαθών για το NHS άγγιξε τα 2 δις λίρες ετησίως, υπολογίζοντας μόνο τις επιπλέον ημέρες νοσηλείας που χρειάστηκαν τα περιστατικά, σύμφωνα με μια αναφορά2 που δημοσίευσε το Υπουργείο Υγείας το 2000. Και στις δυο μελέτες τονίζεται η ανάγκη καθιέρωσης μιας «νοοτροπίας ασφάλειας» ώστε όλοι οι εμπλεκόμενοι στην παροχή υπηρεσιών υγείας να συμβάλλουν στην ελαχιστοποίηση των κινδύνων μέσω της αναφοράς (reporting) των σφαλμάτων και τη συνεχή επιστημονική εκπαίδευση.
Τα πιο συχνά ανεπιθύμητα συμβάντα που οδηγούν σε ζημιά σχετίζονται με τη χρήση των φαρμάκων, καθώς η συνηθέστερη παρέμβαση για την αποκατάσταση της υγείας ενός ασθενούς είναι η χορήγηση φαρμάκων. Σφάλματα μπορούν να συμβούν σε όλη την πορεία από τη συνταγογράφηση μέχρι τη χορήγηση στον ασθενή. Σύμφωνα με την έκθεση “A spoonful of sugar”3 που δημοσίευσε το 2001 μια ελεγκτική επιτροπή στη Βρετανία, 1.100 άνθρωποι στην Αγγλία και την Ουαλία έχασαν τη ζωή τους το έτος 2000 ως αποτέλεσμα φαρμακευτικών λαθών ή ανεπιθύμητων ενεργειών.
Υπολογίστηκε ότι 2-14% των ασθενών που εισάγονται στα νοσοκομεία υφίστανται κάποια αποτρέψιμη βλάβη που σχετίζεται με τη φαρμακευτική αγωγή. Η χορήγηση λάθος φαρμάκου, η λανθασμένη δοσολογία και η παράλειψη δόσεων αποτελούν τα συνηθέστερα συμβάντα που σε ορισμένες περιπτώσεις μπορεί να οδηγήσουν σε θανάτους – όπως στην περίπτωση μιας γυναίκας από το Cambridgeshire που κατέληξε έπειτα από δηλητηρίαση από μεθοτρεξάτη λόγω λανθασμένης δοσολογίας4.
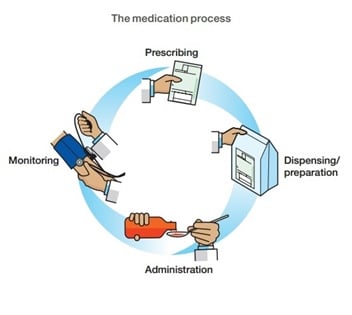
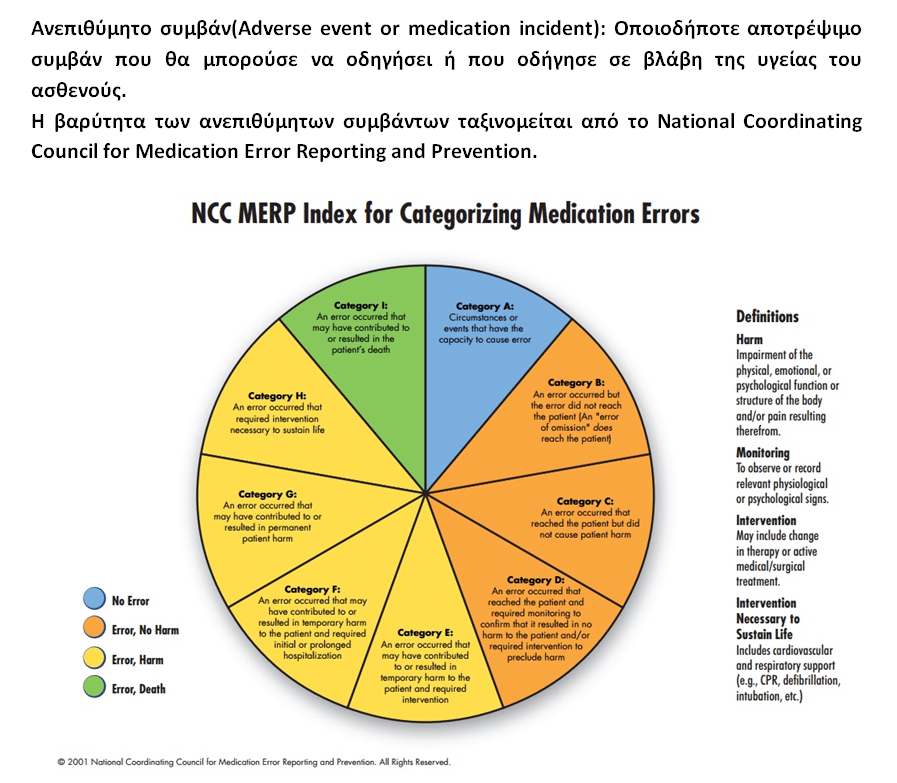
Αποτέλεσμα αυτών των μελετών ήταν η ίδρυση κρατικών υπηρεσιών, όπως το National Patient Safety Agency (NPSA) στη Βρετανία, που είναι υπεύθυνες για την καταγραφή των ανεπιθύμητων συμβάντων και την έκδοση οδηγιών με τις οποίες πρέπει να συμμορφωθούν οι πάροχοι υπηρεσιών υγείας. Το NPSA χαρακτηριστικά έχει καταρτίσει μια λίστα “Never events”5, δηλαδή σφαλμάτων που δε δέχεται επ’ ουδενί να συμβούν κατά την ιατρική πρακτική. Η λίστα περιλαμβάνει και φάρμακα που η απρόσεκτη χορήγησή τους μπορεί να οδηγήσει σε σοβαρή βλάβη ή θάνατο του ασθενούς (πυκνό διάλυμα καλίου για ενδοφλέβια χορήγηση, μεθοτρεξάτη, ινσουλίνη, οπιοειδή αναλγητικά, μιδαζολάμη).
Όπως ήταν αναμενόμενο, στο επίκεντρο της προσπάθειας να γίνουν τα συστήματα υγείας πιο ασφαλή για τους ασθενείς, βρέθηκαν οι κλινικοί φαρμακοποιοί. Εκτός του ότι εξασφαλίζουν την ορθότερη δυνατή χρήση των φαρμάκων κατά τη διάρκεια της νοσηλείας στο νοσοκομείο, υπάρχουν δύο σημεία που η συμβολή τους είναι καθοριστική: i) Η λήψη ιστορικού φαρμακοθεραπείας (medication reconciliation) κατά την εισαγωγή, όπου μπορεί να εντοπίσουν λάθη προερχόμενα από τη συνταγογράφηση ή από το dispensing στο φαρμακείο – τα οποία σε αρκετές περιπτώσεις αποτελούν και την αιτία εισόδου στο νοσοκομείο – και ii) ο έλεγχος και η χορήγηση φαρμάκων κατά το εξιτήριο. Μιλάμε, δηλαδή, για τα δυο σημεία μετάβασης από μια δομή περίθαλψης σε άλλη (GP+φαρμακείο -> Νοσοκομείο -> GP +φαρμακείο ή κλινική αποκατάστασης/ χρόνιων νοσημάτων ή care home), σημεία στα οποία μπορούν να δημιουργηθούν πολλά προβλήματα π.χ. λόγω ασαφούς ιστορικού αλλεργιών κατά την εισαγωγή ή λανθασμένης οδηγίας κατά το εξιτήριο.
Βέβαια, η “safety consciousness” (συνείδηση ασφάλειας) του συστήματος δεν αφορά μόνο στους κλινικούς. Οι φαρμακοποιοί της κοινότητας έλαβαν επίσης οδηγίες για να ελαχιστοποιήσουν τα λάθη κατά το dispensing και να εντατικοποιήσουν την ενημέρωση και την εκπαίδευση προς τους ασθενείς που λαμβάνουν φάρμακα υψηλού ρίσκου (π.χ. ορθή χρήση προγεμισμένων συρίγγων ινσουλίνης, συνήθη δοσολογικά σχήματα και ανεπιθύμητες ενέργειες της μεθοτρεξάτης). Επίσης, το ηλεκτρονικό σύστημα συνταγογράφησης και εκτέλεσης συνταγών παραμετροποιήθηκε6 έτσι ώστε o χρήστης (ιατρός και φαρμακοποιός) να ειδοποιείται και να επιβεβαιώνει ο ίδιος ότι πρόκειται να χορηγήσει ένα φάρμακο υψηλού κινδύνου. Σημειωτέον ότι οι συνταγές αναγράφουν τη δοσολογία που λαμβάνει πραγματικά ο ασθενής ώστε να εξασφαλιστεί ότι ο φαρμακοποιός θα δώσει τη σωστή οδηγία και τη σωστή ποσότητα στον ασθενή.
Ένα ακόμα εργαλείο που χρησιμοποιήθηκε και συνέβαλε σημαντικά στην πρόληψη και τη μείωση των φαρμακευτικών λαθών ήταν η καθιέρωση και χρήση του Ηλεκτρονικού Αρχείου Υγείας του ασθενούς. Το Ηλεκτρονικό Αρχείο Υγείας ορίζεται ως “μια διαχρονική ηλεκτρονική καταγραφή των δεδομένων που σχετίζονται με την υγεία του ασθενούς, που προκύπτουν κατά την επαφή του τελευταίου με οποιαδήποτε δομή παροχής υπηρεσιών υγείας. Σε αυτές τις πληροφορίες περιλαμβάνονται δημογραφικά στοιχεία του ασθενούς, το ιατρικό ιστορικό, φαρμακευτικές αγωγές, ζωτικά σημεία, εμβολιασμοί, εργαστηριακές και ακτινολογικές εξετάσεις”7. Όλα σε ένα, νοικοκυρεμένα, δηλαδή, πράγμα που εξασφαλίζει την συνέχεια στην παροχή φροντίδας (continuity of care), την ευκολότερη πρόσβαση στο ιστορικό και τον εντοπισμό παραλείψεων και σφαλμάτων, αλλά και την πρόληψή τους, όπως φάνηκε σε αρκετές μελέτες8,9.
Εν ολίγοις, ξεκινώντας από την καταγραφή των λαθών και τον εντοπισμό των συνηθέστερων πηγών τους, αρκετά συστήματα υγείας του εξωτερικού ανέπτυξαν μηχανισμούς ελαχιστοποίησης των αποτρέψιμων βλαβών που προκαλούνται από τη “βιομηχανία” της υγείας. Στο κομμάτι της ορθής χρήσης των φαρμάκων, σαφείς οδηγίες από τους κρατικούς φορείς, το ανθρώπινο δυναμικό (ιατροί, αλλά κυρίως οι φαρμακοποιοί) και η τεχνολογική υποστήριξη αποτελούν τις δικλείδες ασφαλείας για την αποφυγή σφαλμάτων, που εκτός των άλλων, επιβαρύνουν οικονομικά το σύστημα υγείας.
Για την εντός ελληνικών συνόρων κατάσταση, δυστυχώς δεν υπάρχουν πολλά στοιχεία. (Αν κάποιος αναγνώστης έχει επίσημα στοιχεία για τον αριθμό των ιατρικών λαθών ή των σφαλμάτων που σχετίζονται με τα φάρμακα στα ελληνικά νοσοκομεία τουλάχιστον, πολύ ευχαρίστως να τα κοινοποιήσει στο χώρο των σχολίων). Ο εντοπισμός των λαθών είναι αποσπασματικός, οργανωμένη καταγραφή από κάποιο επίσημο φορέα δεν υπάρχει και οι δικλείδες ασφαλείας που προαναφέρθηκαν είτε δεν υφίστανται (Ηλεκτρονικό Αρχείο Υγείας) είτε εντοπίζουν σφάλματα αρκετές φορές κατά τύχη ή πολύ αργά (ιατροί- φαρμακοποιοί). Ο φόβος των κυρώσεων, η έλλειψη εκπαίδευσης ειδικά στο θέμα της χρήσης των φαρμάκων και η υποστελέχωση είναι παράγοντες που πολλαπλασιάζουν τις πιθανότητες να γίνει κάποιο λάθος χωρίς να αναφερθεί. Η καλλιέργεια νοοτροπίας ασφάλειας στο ελληνικό σύστημα υγείας είναι πολύπλοκο ζήτημα, καθώς η πρωτοβουλία πρέπει να προέλθει από το κράτος, φορείς του οποίου αρχικά θα καταγράψουν τα σφάλματα για να διαπιστώσουν τις αδυναμίες του συστήματος. Λανθάνοντες παράγοντες που σχετίζονται με τις διαδικασίες παροχής φροντίδας(π.χ. έλλειψη προσωπικού ή κατάλληλου εξοπλισμού) πρέπει να διορθωθούν και όλοι οι υγειονομικοί πρέπει να αντιληφθούν ότι η ασφάλεια είναι βασική συνιστώσα κατά την εξυπηρέτηση του ασθενούς. Ο στόχος είναι η Ποιότητα στη φροντίδα υγείας (Quality of care), μια έννοια που έχει ένα πολύ ωραίο ορισμό: ” Να κάνεις τη σωστή παρέμβαση, τη σωστή στιγμή, με το σωστό τρόπο, στο σωστό άτομο και να έχεις το καλύτερο δυνατό αποτέλεσμα”.
ΑΝΑΦΟΡΕΣ
- 1.Institute of Medicine, To Err is Human: Building a Safer Health System, 1999 http://www.iom.edu/Reports/1999/to-err-is-human-building-a-safer-health-system.aspx
- Department of Health, An organisation with a memory, 2000. http://webarchive.nationalarchives.gov.uk/20130107105354/http:/www.dh.gov.uk/prod_consum_dh/groups/dh_digitalassets/@dh/@en/documents/digitalasset/dh_4065086.pdf
- UK Audit Commision. A spoonful of sugar: Medicines management in NHS Hospitals. http://archive.audit-commission.gov.uk/auditcommission/sitecollectiondocuments/AuditCommissionReports/NationalStudies/nrspoonfulsugar.pdf
- Methotrexate toxicity, An inquiry into the death of a Cambridgeshire patient in April 2000, Cambridgeshire Health Authority, 2000. http://www.blacktriangle.org/methotrexate-toxicity.pdf
- Department of Health, The ‘never events’ list for 2012/13, 2012. https://www.gov.uk/government/publications/the-never-events-list-for-2012-13
- Oral methotrexate tablets – IT requirement specifications, http://www.nrls.npsa.nhs.uk/resources/?entryid45=59800
- Electronic Health Records [Internet]. HIMSS. 2019 [cited 28 July 2019]. Available from: https://www.himss.org/library/ehr/?navItemNumber=13261
- Bates DW, Leape LL, Cullen DJ, Laird N, Petersen LA, Teich JM, Burdick E, Hickey M, Kleefield S, Shea B, Vander Vliet M, Seger DL, Effect of computerized physician order entry and a team intervention on prevention of serious medication errors, JAMA. 1998 Oct 21;280(15):1311-6.
- Bates DW, Teich JM, Lee J, Seger D, Kuperman GJ, Ma’Luf N, Boyle D, Leape L, The impact of computerized physician order entry on medication error prevention, J Am Med Inform Assoc. 1999 Jul-Aug;6(4):313-21.